Сахарный диабет – патология, с которой сталкиваются люди разных возрастов. Современная медицина не располагает методикой полного излечения заболевания. Поэтому пациентам с сахарным диабетом необходимо строго контролировать состояние здоровья, ведь патология оказывает негативное влияние на все системы организма.
Влияние диабета на ноги
Если уровень глюкозы в крови стабильно высокий на протяжении 5-10 лет, нарушается обмен веществ. Это приводит к формированию трофических изменений в костях, на коже, мышцах, сосудах, сухожилиях. В первую очередь страдают ноги – сахарный диабет часто сопровождается лишним весом, варикозным расширением вен.
Также у больных сахарным диабетом снижен иммунитет, вследствие чего раны, царапины, язвы заживают месяцами. Патология сопровождается нарушением нервной проводимости кожи, вследствие чего человек попросту не чувствует повреждения кожи. Все это приводит к возникновению диабетической стопы. Несвоевременное ее лечение может повлечь серьезные осложнения, влекущие тяжелые последствия: от ампутации до летального исхода.
Симптомы диабетической стопы
Патология может долгое время не проявлять себя явными симптомами. Однако есть ряд косвенных признаков, указывающих на развитие синдрома диабетической стопы:
- хромота;
- отечность, распухание ног при малейшей физической активности;
- тяжесть в ногах при ходьбе;
- периодическое онемение нижних конечностей;
- сухость кожи стоп, образование глубоких трещин, которые постоянно воспаляются, долго заживают;
- появление мелкой сыпи, язв на коже стоп;
- ощущение жара в ногах при прикосновении;
- частое образование мозолей, волдырей;
- изменение цвета стопы;
- утолщение, деформация ногтей;
- постоянное наличие незаживающих язвенных дефектов на ступнях.
При отсутствии корректного лечения синдрома диабетической стопы ситуация будет усугубляться. Основными признаками запущенной патологии являются:
- стопа перестает потеть;
- кожа стопы бледнеет\багровеет;
- проявляется некроз стопы, пальцев;
- возможны вывихи суставов, однако из-за низкой чувствительности больной не ощущает повреждений.
Игнорирование симптомов может привести к присоединению вторичной инфекции, что в 90% случаев заканчивается ампутацией конечности. Поэтому при первых же подозрениях на развитие патологии необходимо обратиться к врачу, который проведет диагностику синдрома диабетической стопы и подберет корректную тактику лечения.
Виды диабетических стоп
Классификация синдрома диабетической стопы выглядит следующим образом:
- Нейропатическая. Диагностируется в 70% случаев. Сопровождается деформацией нервной системы. Дегенеративные изменения в организме настолько сильны, что пациент не чувствует прикосновений к пораженной стопе, не ощущает боли от потрескавшихся стоп, язв на подошве. Раны на ступнях имеют ровные края, конечность при прикосновении горячая.
- Ишемическая. Сопровождается нарушением кровообращения в нижних конечностях. Основные признаки – холод в ногах, сильная боль при ходьбе, лимфостаз в области икроножных мышц и голеностопа. Язвы имеют рваные края, локализуются преимущественно между пальцами, что значительно усложняет их обработку.
- Нейроишемическая. Самая опасная форма диабетической стопы, сочетающая признаки двух вышеперечисленных. Сопровождается одновременно нарушением периферической нервной системы и кровообращения в нижних конечностях.
Клинические рекомендации при синдроме диабетической стопы может дать только врач, в зависимости от запущенности заболевания, его формы, индивидуальных особенностей организма. Не стоит рисковать здоровьем и игнорировать симптомы заболевания. Своевременный визит к врачу поможет избежать необратимых последствий патологии.
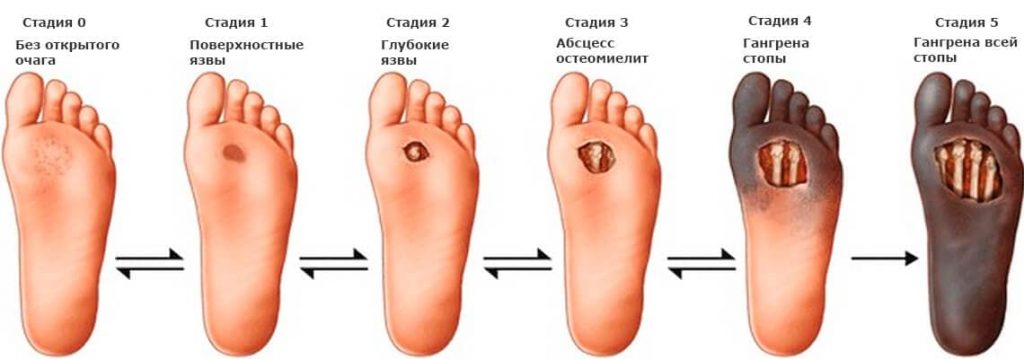
Стадии развития патологии
Вне зависимости от формы заболевания, оно развивается последовательно. При переходе на новую стадию обостряются имеющиеся и добавляются новые признаки.
Течение диабетической стопы, вне зависимости от классификации, выглядит следующим образом:
- Начальная стадия. Характеризуется изменением формы ступни, деформацией кости, образованием волдырей и мозолей.
- 1 стадия. Сопровождается образованием язв и некротических ран, при это глубокие структуры кожи не повреждаются.
- 2 стадия. Язвенные и некротические поражения кожи углубляются внутрь дермы, затрагивая мышцы, суставы, сухожилия.
- 3 стадия. Язва углубляется до костной ткани, в подавляющем большинстве случаев присоединяется раневая инфекция. Развивается абсцесс, остеомиелит.
- 4 стадия. Характеризуется образованием ограниченной гангрены на опорной части стопы. Чернеют кончики пальцев, деструктивный процесс имеет ровные и четкие края. На данном этапе конечность еще можно спасти при помощи оперативного вмешательства.
- 5 стадия. Сопровождается значительным увеличением площади отмирания тканей. Гангрена затрагивает голень. В данной ситуации процесс необратим, и единственный вариант спасения жизни пациента – ампутация.
Диабетическая гангрена стопы
При игнорировании симптомов диабетической стопы вероятность развития сухой или влажной гангрены. Основными ее признаками являются боли, почернение конечности, отсутствие чувствительности в пораженной зоне. Гангрена может сопровождаться нагноением, тошнотой, ознобом, повышенной температурой тела. Патология никогда не возникает внезапно – это результат игнорирования признаков прогрессирования диабетической стопы. При наличии гангрены консервативные методы лечения не применяются. В зависимости от степени распространенности и вида некроза пациенту показана некрэктомия или полная ампутация конечности.
Профилактика диабетической стопы
Чтобы не приходилось заниматься лечением синдрома диабетической стопы, нужно бороться с патологией еще до ее проявления. Есть несколько простых советов, которые помогут предотвратить развитие заболевания.
Какую обувь носить

При диабетической стопе нужно носить исключительно удобную обувь с крепкой колодкой. Она не должна быть узкой, давить или натирать, иметь мягкую подошву. Приобретать обувь лучше во второй половине дня, когда нога отекает. Также рекомендуется отдавать предпочтение моделям с регулируемой полнотой ступни. Обязательно проверяйте, чтобы вставленная внутрь обуви стелька лежала ровно и крепко, не деформировалась.
При деформации стопы или наличии язвенных поражений кожи необходима специальная ортопедическая обувь.
Как ухаживать за стопами
Необходимо ежедневно проверять ступни на наличие порезов, трещин, язв, волдырей и других изменений кожи. Если вы не можете разглядеть труднодоступные участки, используйте зеркальце. Ежедневный осмотр крайне важен, ведь чувствительность при диабетической стопе значительно снижена. Даже получив серьезное повреждение, можно этого попросту не почувствовать.
Также следует правильно ухаживать за ногами. Гигиена ног должна осуществляться ежедневно. Мойте ступни с мылом, осторожно протирайте мягким полотенцем, тщательно высушивайте межпальцевые промежутки. Регулярно меняйте носки.
Диагностика
Диагностика диабетической стопы подразумевает осмотр у эндокринолога и невролога. На приеме специалист проводит анализ чувствительности стопы, выслушивает кровоток в артериях ступни. Для того, чтобы поставить диагноз, необходимо пройти комплексное обследование, включающее:
- рентгенологическое исследование, направленное на оценку состояния костей в пораженной области;
- анализ крови, по результатам которого специалист определит степень тяжести воспалительного процесса;
- доплерография и УЗИ для оценки состояния сосудистого русла в пораженной области;
- рентгеноконтрастная ангиография сосудов, с помощью которой врач оценит общее состояние кровотока в пораженной конечности.
Диагностика синдрома диабетической стопы – ключевой момент в подборе корректной тактики лечения. Чем раньше обратиться к врачу, тем выше вероятность избежать оперативного вмешательства и ограничиться консервативными методами терапии.
Лечение диабетической стопы
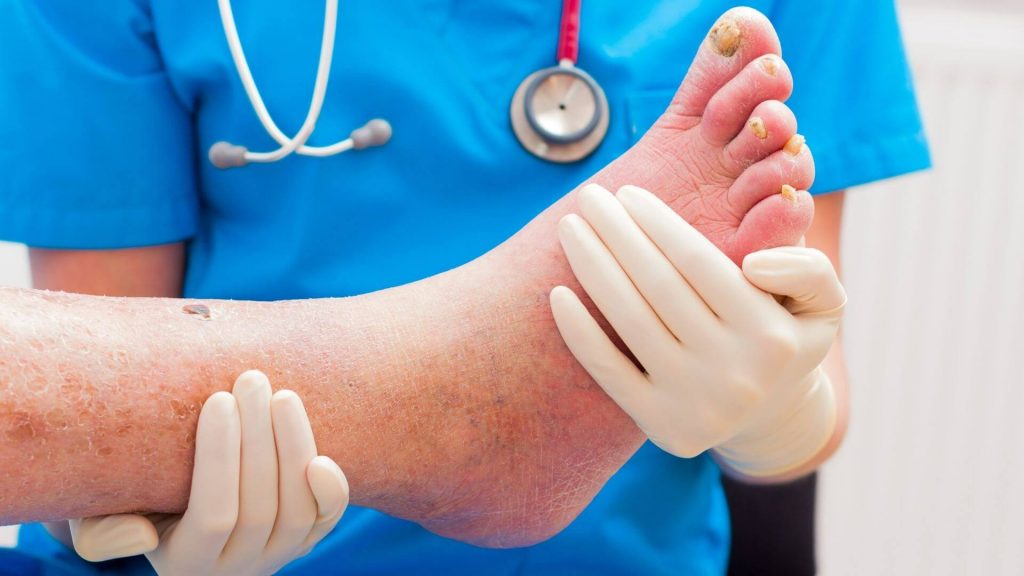
Основная клиническая рекомендация по лечению диабетической стопы – компенсация основного заболевания. Необходимо тщательно следить за уровнем сахара в крови, не допуская его резких скачков. При наличии признаков развития синдрома диабетической стопы нужно сразу же обратиться к врачу. Он назначит один из консервативных методов лечения, с помощью которых удастся остановить прогрессирование патологии.
Таблетками
Терапия синдрома диабетической стопы подразумевает прием следующих препаратов:
- Спазмолитики. Необходимы для уменьшения болевых ощущений.
- Агниопротекторы. Лекарства помогают взять под контроль симптомы заболевания, стабилизировать патологический процесс.
- Пентоксифиллин. Препарат, необходимый для улучшения микроциркуляции крови при ишемических поражениях конечностей.
- Липоевая кислота, Актовегин. Данные лекарства нужны для нормализации тканевого метаболизма, повышения утилизации клетками глюкозы.
- Детралекс, Троксерутин. Необходимы для восстановления функций сосудистых стенок, улучшения работы лимфатических сосудов.
- Антибиотики. Назначаются в случае наличия инфекционных осложнений.
- Препараты для снижения артериального давления. Показаны пациентам с повышенным АД.
Назначать таблетки может только врач, исходя из текущей стадии диабетической стопы и общего состояния организма.
Народными средствами
Лечить СДС в домашних условиях можно только на ранних стадиях. Терапия народными средствами заключается в регулярном обрабатывании ран и язв во избежание инфицирования. Выбирая один из народных методов, помните: такое лечение не заменить медикаментозное. Нетрадиционная медицина допустима, однако только после согласования с лечащим врачом, в качестве дополнения основной терапии.
Мазями
При лечении диабетической стопы можно применять противомикробные средства в форме мазей, специальные гели. Необходимо следить за состоянием ног, ежедневно обрабатывая стопу жирными кремами (в случае ее сухости). Нельзя наносить средства на межпальцевые промежутки. Самостоятельно выбирать мазь не стоит – приобретайте лекарство только после консультации врача. Некорректно подобранное средство может только усилить раневые дефекты.
Хирургическое лечение
В случае проникновения язв диабетической стопы в сосуды или кости необходима операция. Современная медицина располагает следующими методиками лечения СДС:
- Ангиопластика. Подразумевает пластику сосудов и восстановление кровообращения. Операция позволяет сохранить конечность.
- Некрэктомия. Пораженные участки ткани иссекаются, чтобы остановить распространение патологического процесса.
- Эндартерэктомия. Врач очищает артерии от тромбов и атеросклеротических отложений для восстановления нормального кровотока в пораженной конечности.
- Аутовенозное шунтирование. Сосудистый хирург создает искусственную сеть сосудов, чтобы снабдить пораженную стопу достаточным количеством крови.
- Стентирование артерий. Показано в случае закупорки стенок сосудов. Внутрь артерии нижней конечности устанавливается специальный металлический каркас, расширяющий ее просвет.
Рекомендации пациентам с диабетической стопой
Лечение СДС подразумевает комплексный подход. Больным необходимо:
- Придерживаться диеты. Необходимо отказаться от быстрых углеводов, полуфабрикатов, жареных и жирных продуктов. Больному следует увеличить потребление растительной пищи.
- Отказаться от вредных привычек. Курение, алкоголь – под категорическим запретом. Все это является серьезным фактором риска прогрессирования синдрома диабетической стопы.
- Делать профессиональный педикюр. Крайне важно не допускать врастания ногтей, что может привести к развитию воспалительного процесса.
- Не ходить босиком даже при заживших ранах. Необходимо носить носки или колготки из натуральных тканей, не сдавливающие конечности.
- Избегать резких перепадов температур. Это оказывает серьезную нагрузку на сосудистое русло, приводя к плохому питанию конечностей.
- Обеспечивать свободный приток крови к ногам. Каждый час необходимо делать зарядку, разрабатывать стопы, не допускать застоя крови в нижних конечностях. Сидя на кресле или диване, кладите ноги на табуретку или пуф, чтобы они были в приподнятом состоянии.
- Заниматься спортом. Оптимальные варианты – йога, пешая ходьба, плавание, катание на велосипеде.
Крайне важно вовремя заметить развитие синдрома диабетической стопы. Своевременно предпринятые меры помогут избежать тяжелых последствий.
Остались вопросы по синдрому диабетической стопы?
Бесплатная консультация специалистов AngioClinic

Добавить комментарий